一例被诊断为先天性长QT综合征(LQTS)的患者,入院后发生尖端扭转性室性心动过速(TPVT),经置入埋藏式心律转复除颤器(ICD)治疗后,患者反复出现室性早搏和TPVT,在这种情况下,应该通过何种方式转复心律?
病历摘要
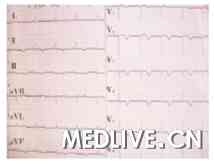
44岁女性患者,2年来在晨起下床时间断出现心悸、头晕伴黑蒙症状。1年前,患者发生2次头晕和数秒钟的短暂意识丧失,未确诊。半月来,患者无明显诱因反复出现头晕、意识丧失和四肢抽搐,发作时口唇紫绀,持续3~10分钟不等。患者既往体健,否认高血压、糖尿病及心脑血管疾病史。否认抗心律失常、抗组胺及三环类抗抑郁药物用药史。其兄在23岁时某日晨起下床后突发晕厥猝死。心电图检查(图1)。超声心动图检查:左房内径为3.17 cm,左室舒张末期内径为5.2 cm,左室射血分数为69%,室壁各节段运动正常。血电解质和心肌损伤标志物检查:正常。
图1 窦性心动过缓,Q-T间期为600 ms,校正的QT间期(QTc)为470 ms
治疗经过
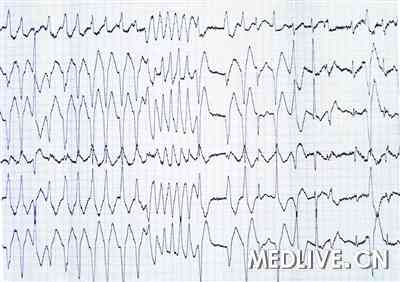
患者入院后再次出现心悸,随后双上肢强直、抽搐、意识丧失达3~5分钟。心电监测结果显示,症状发作时心电活动为TPVT(图2),经心外按压可转复为窦性心律。根据患者静息和发作时的心电图表现、病史、家族史和检查结果,该患者被诊断为LQTS、TPVT。在无明确诱因的情况下,患者近期症状发作频繁,有高度心脏猝死风险,具有ICD置入适应证。
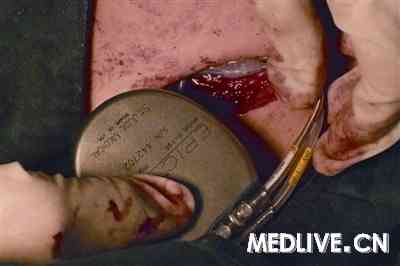
患者在入院后第3天接受单腔ICD置入术(图3)。术中测试ICD心室电极阈值为0.5 V,阻抗为800 Ω,感知灵敏度为10 mv。在经静脉途径给予患者依托咪酯麻醉后,应用体外程控仪直流电诱发心室颤动,持续16秒,经ICD(电击能量为20 J)除颤后,患者的心律转为心房扑动,随后转为窦性心律。
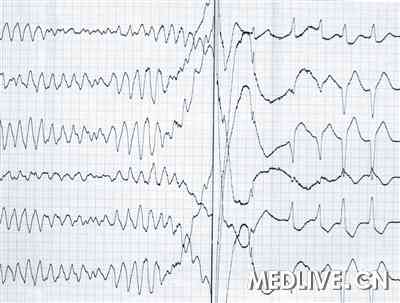
图2 症状发作时心电活动为TPVT
图3 ICD囊袋置入
ICD心动过速分区如下。室性心动过速:182次/分,12个间期;心室颤动:222次/分,12个间期。治疗设置为2阵抗心动过速起搏(ATP),每阵8个短阵快速(burst)刺激。电击能量为20 J(1次)和30 J(2次),电击后起搏频率为60次/分,基本频率为50次/分。
术后给予患者β受体阻滞剂(每日2次)口服,逐渐加大药量,患者出现一过性发热、精神紧张,反复出现室性早搏,TPVT多次发作,ICD可正确识别并放电,将心律转为心房扑动(图4)、室性心律或起搏心律,逐渐转为窦性心动过缓。ICD记录到发作及电击时的腔内电活动图(图5)。给予患者加强抗炎处理,静脉补充钾和镁,并将β受体阻滞剂加量(50 mg,每日2次)。在经静脉途径应用利多卡因控制室性早搏和室性心动过速无效后,经静脉途径给予患者胺碘酮(0.5~1 mg/min)治疗,室性早搏次数明显减少,TPVT消失,患者无抽搐和意识丧失等症状出现,ICD未再次放电。
图4 ICD放电时体表心电图
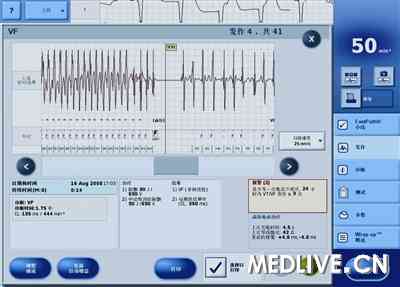
图5 ICD放电时腔内电活动图
第2天停用静脉胺碘酮后,患者再次发作3次TPVT,ICD成功识别并进行除颤治疗。经口服胺碘酮联合β受体阻滞剂治疗后,TPVT未再发作。
已留取患者父母、姐妹及儿子的心电图,并抽取其静脉血,待进一步进行基因检测,了解家系遗传情况。
讨论
一、 LQTS病因与发病机制
根据病因不同,LQTS可分为先天性和获得性2种。LQTS并非临床常见疾病,但因其发病突然,猝死率高而受到广泛重视。编码离子通道的基因突变、心肌细胞膜离子通道蛋白结构和功能异常,导致心肌细胞动作电位复极时间延长,为先天性LQTS的发病机制。
根据临床表现和染色体不同,先天性LQTS分为2个亚型:Jervell-Lange-Nielsen综合征(少见的心脏-听力障碍综合征,属常染色体隐性遗传)和Roman-Ward综合征(较常见,属常染色体显性遗传)。
至今已发现至少11个基因与遗传性LQTS有关,目前,对于LQT 1型、LQT 2型、LQT 3型的研究较为充分。LQT 1型和LQT 2型与K+通道异常有关,九成左右的LQTS可归为上述2类。LQT 3型与Na+通道异常有关(占5%左右)。
研究发现,3种类型LQTS的发作条件不同。其中,LQT 1型患者多于运动或体力活动时发病;LQT 2型患者多在受到声音刺激或情绪波动时发病;LQT 3型患者多在心率缓慢和睡眠中发病。
二、 LQTS心电图表现
LQTS患者的心电图ST-T波形可能具有基因特异性。
LQT 1型心电图特点包括以下几种:
1. 婴儿型ST-T波形:T波基部较宽,顶部尖锐,下降支陡立,呈非对称状。
2. 宽大T波:多数导联T波呈单峰,基部宽大,起点不明确,上升和下降支光滑。
3. 正常形态T波或晚发正常T波。
LQT 2型心电图特点为多导联双峰T波、T波幅度通常较低、QTc可正常或明显延长。
LQT 3型心电图特点为晚发尖锐/双相T波或非对称高尖T波。
根据发病情况及心电图表现,本例患者为 LQT 1型的可能性较大,可能致病原因为膜传导异常引发心室跨膜复极离散,进而产生早期后除极,诱发室性早搏和TPVT。
三、ICD治疗LQTS
1. 对于LQT伴晕厥和猝死史的患者,应及时进行ICD治疗。
对于LQTS高危(具有家族猝死史合并QTc≥500 ms的LQT 1型患者、QTc≥500 ms的LQT 2型男性患者、所有LQT 2型女性患者和所有LQT 3型患者)但尚未出现症状者,是否应当置入ICD值得商榷。
2. ICD可预防猝死发生,但并不能减少室性心动过速和心室颤动发生,且电击给患者带来了较大的痛苦和恐惧。因此,应联合应用患者可耐受的最大剂量β受体阻滞剂,尽量减少心律失常发生。
3. ICD置入后,应尽量保证患者正常的内环镜状态,避免ICD电风暴。
ICD电风暴发生的原因目前尚不清楚,可能与心肌缺血、心功能不全、电解质紊乱和酸碱平衡失调有关,交感神经兴奋性异常和β受体阻滞剂用量不足也是重要的诱发因素。
本例患者术后出现一过性发热,影响机体内环境稳定性,增加室性早搏发生次数,诱发TPVT和ICD放电。同时,ICD放电刺激会引发患者情绪紧张、交感神经兴奋和过度换气,再次诱发室性心动过速和ICD电击,形成恶性循环。
因此,在ICD术后应保持机体内环境的良好状态,维持电解质和酸碱平衡,预防感染和心肌缺血,并尽可能地加大β受体阻滞剂用量。
一旦术后出现ICD风暴,静脉应用抗心律失常药物通常为有效措施。
胺碘酮可延长QT间期,但并不增加心肌细胞的跨室壁复极离散(TDR),因此,在大剂量β受体阻滞剂仍无法完全控制TPVT发作时,联合应用胺碘酮可减少TPVT发作,减少ICD的放电次数。
(作者:首都医科大学附属北京友谊医院 赵树梅 吴永全 马文英 梁金锐 李虹伟)